おひさまノート
睡眠時無呼吸症候群(SAS)は何科に行けばいい?症状ごとの選び方や顔つきの特徴、受診目安セルフチェックを紹介
目次

「睡眠時無呼吸症候群かもしれない」と受診を検討しても、何科に行けばいいのかわからず迷う方は少なくありません。
結論として、睡眠時無呼吸症候群の治療は呼吸器内科が中心です。ただし、症状や原因によっては、他の診療科が推奨される場合もあります。
この記事では、症状や既往歴に応じた診療科の選び方をはじめ、発症しやすい顔つきや、受診目安となるセルフチェック方法について解説します。
睡眠時無呼吸症候群は放置すると合併症リスクが高まります。気になる症状があれば早めの受診が推奨されます。
睡眠時無呼吸症候群(SAS)は何科を受診?症状ごとの選び方

睡眠時無呼吸症候群の治療は主に呼吸内科が中心となりますが、症状や原因、合併症の有無に応じた診療科を選ぶことが重要です(※1)。
睡眠時無呼吸症候群の代表的な症状や合併症ごとの主な受診先は以下の通りです。
- いびきや日中の眠気が強い場合:呼吸器内科
- 鼻づまり・扁桃肥大など上気道の異常を感じる場合:耳鼻咽喉科
- 心血管疾患や脳卒中などを合併している場合:循環器内科や脳神経外科・脳神経内科
それぞれの診療科での対応について詳しく解説していきます。
なお、どの診療科を受診するか迷う場合は、まずかかりつけ医に相談しましょう。症状や既往歴に応じて、適切な診療科へ紹介してくれます。
(※1 参考)日本呼吸器学会|睡眠時無呼吸症候群(SAS)の診療ガイドライン2020
いびきや日中の眠気が強い場合:呼吸器内科

いびき、日中の眠気、睡眠中の無呼吸などの典型的な睡眠時無呼吸症候群の症状が見られる場合、呼吸器内科の受診が推奨されます。
呼吸器内科は、睡眠時無呼吸症候群の診断・治療の中核を担う診療科に位置付けられています(※1)。
問診で症状や既往歴などを把握し、睡眠時無呼吸症候群が疑われる場合は、睡眠中の状態を評価する検査を実施する流れが一般的です。
診断後は、CPAP治療をはじめとした治療方法の適応判断や長期管理を行います。
特に、日中の眠気が強い方や家族から無呼吸を指摘された方は、早期に治療介入することで、生活の質や合併症リスクの低減が期待できます。
(※1 参考)日本呼吸器学会|睡眠時無呼吸症候群(SAS)の診療ガイドライン2020
鼻づまり・扁桃肥大など上気道の異常を感じる場合:耳鼻咽喉科

鼻通りの悪さを自覚される場合は耳鼻咽喉科の受診を検討しましょう。扁桃肥大、アデノイド肥大など、上気道(鼻・咽頭・喉頭)の異常は、自覚症状があまりないケースもあるため、耳鼻咽喉科での診察や検査を受けて初めて分かる場合もあります。
睡眠時無呼吸症候群の中には、上気道の解剖学的異常が要因で発症するケースもあります。
耳鼻咽喉科では、鼻や咽頭の構造的な問題の有無を詳しく評価し、必要に応じて画像検査や内視鏡検査を行います。
気道の狭窄・閉塞の原因が上気道にある場合、耳鼻咽喉科での処置や手術によって症状の改善が期待できます。
心血管疾患や脳卒中などを合併している場合:循環器内科
高血圧症や心不全などの心血管疾患の既往歴がある方が睡眠時無呼吸症候群を疑う場合、循環器内科での診療が推奨されます。脳卒中の既往がある場合は脳神経外科・脳神経内科での診療もよいでしょう。
睡眠時無呼吸症候群は低酸素や血圧上昇によって心臓や脳に大きな負担をかけ、心血管疾患や脳血管障害の発症・再発リスクを高めるためです(※1)。
循環器内科では合併症や既往疾患の悪化リスクを総合的に管理し、必要に応じて他科との連携も行われます。
いびきや日中の眠気など、睡眠時無呼吸症候群の症状が気になる場合は、自己判断せず早めに循環器内科へ相談することが大切です。
(※1 参考)日本循環器学会,他|循環器領域における睡眠呼吸障害の診断・治療に関するガイドライン
睡眠時無呼吸症候群(SAS)の受診目安セルフチェック

睡眠時無呼吸症候群の代表的な自覚症状である「日中の眠気」を評価する方法として、エプワース眠気尺度(ESS)を用いたセルフチェック方法があります。
以下の8つの状況において「うとうとする可能性(眠気)」を0~3の4段階で評価し、合計点を算出します。
| 状況 | ほとんどない | 少しある | 半々くらい | 高い |
| 1. 座って新聞・雑誌・本・書類などを読んでいるとき | 0点 | 1点 | 2点 | 3点 |
| 2. 座ってテレビを見ているとき | 0点 | 1点 | 2点 | 3点 |
| 3. 会議・映画館・劇場などで静かに座っているとき | 0点 | 1点 | 2点 | 3点 |
| 4. 乗客として1時間続けて自動車に乗っているとき | 0点 | 1点 | 2点 | 3点 |
| 5. 午後に横になって休息をとっているとき | 0点 | 1点 | 2点 | 3点 |
| 6. 座って人と話をしているとき | 0点 | 1点 | 2点 | 3点 |
| 7. 昼食後(飲酒なし)、静かに座っているとき | 0点 | 1点 | 2点 | 3点 |
| 8. 座って手紙や書類などを書いているとき | 0点 | 1点 | 2点 | 3点 |
※1
合計11点以上は日中の眠気が強いとされ、睡眠時無呼吸症候群などの睡眠障害が疑われます。
エプワース眠気尺度(ESS)は主観的な眠気の強さを数値化できるため、臨床現場でも重症度の評価や精密検査の判断に活用されています。
なお、合計点数が低い場合でも、いびきや日中の眠気が続く方は早めに医療機関へ相談しましょう。
(※1 参考)日本呼吸器学会|日本語版 the Epworth Sleepiness Scale(JESS)
睡眠時無呼吸症候群(SAS)を発症しやすい「顔つき」の特徴
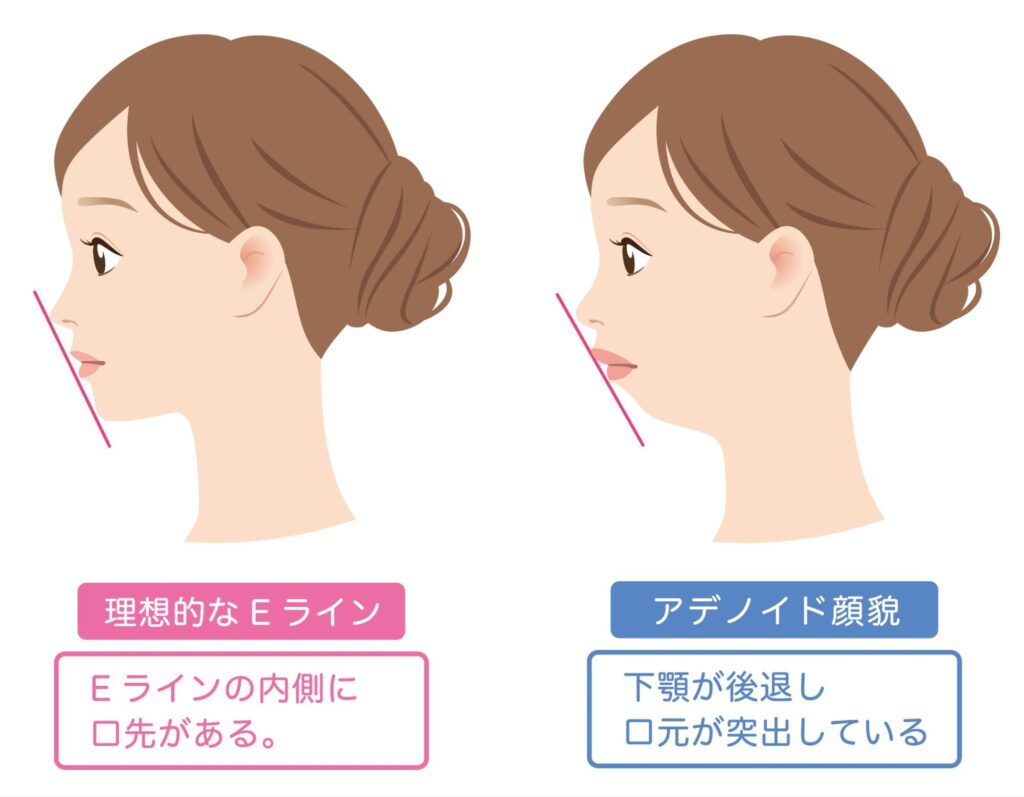
睡眠時無呼吸症候群は、顔や顎の骨格、舌や喉の軟部組織の形態など、解剖学的な特徴も発症リスクに大きく関与します(※1)。
具体的には、以下のような特徴を持つ方は睡眠時無呼吸症候群を発症しやすいと考えられています。
- 下顎が小さい、または後退している
- 顔が長い、小顔
- 首が太い、または短い
- 扁桃や舌が大きい
- 鼻の通りが悪い(鼻づまり、鼻中隔弯曲など)
特に日本人は、顔の前後径が小さく上下に長い骨格的特徴から、気道が狭くなりやすい傾向があります。
骨格の特徴は遺伝的に受け継がれることも多く、家族にいびきや無呼吸の指摘がある場合は注意が必要です。
(※1 参考)村田 朗|睡眠時無呼吸症候群の診断と治療
睡眠時無呼吸症候群(SAS)が引き起こす可能性のある病気

睡眠時無呼吸症候群は、命に関わる重篤な合併症を引き起こす可能性があります。
特に、以下の2つは深刻な合併症として知られています。
- 心血管疾患:心筋梗塞、狭心症、心不全など
- 脳血管疾患:脳梗塞、脳出血、くも膜下出血など
それぞれのリスクと早期治療の重要性について詳しく解説していきます。
心血管疾患:心筋梗塞、狭心症、心不全など
睡眠時無呼吸症候群は、心筋梗塞・狭心症・高血圧などの心血管疾患の悪化や発症と密接に関連しています。
睡眠中の無呼吸が血圧の大きな変動や夜間の低酸素状態を引き起こし、血圧上昇や動脈硬化が進行しやすくなるためです。
実際に、アメリカの大規模な調査では、睡眠時無呼吸症候群患者の約半数は高血圧を合併していることが報告されています(※1)。
心臓への負担が増大する睡眠時無呼吸症候群は、心血管疾患の予防や進行抑制の観点からも、早期の診断と治療が重要です。
脳血管疾患:脳梗塞、脳出血、くも膜下出血など

睡眠時無呼吸症候群の中でも、特に閉塞性睡眠時無呼吸症候群(OSAS)は脳梗塞・脳出血・くも膜下出血などの脳血管障害の発症や死亡リスクが高いとされています。
海外の研究では、睡眠時無呼吸症候群患者は健常者に比べて、脳卒中の発症リスクが約3倍に上昇すると報告されています(※1)。
睡眠時無呼吸症候群を治療せずに放置すると、脳血管疾患の発症だけでなく、その後の機能回復や予後にも悪影響を及ぼす可能性があります。
脳卒中は突然発症し、命に関わるリスクもある深刻な病気です。睡眠時無呼吸症候群の兆候がある場合は、早めの受診が合併症予防に直結します。
(※1 参考)NEJM|Obstructive Sleep Apnea as a Risk Factor for Stroke and Death
睡眠時無呼吸症候群(SAS)の検査・診断の流れ

睡眠時無呼吸症候群の検査は、一般的に以下の1〜3の流れで進められます。
1. 問診・眠気尺度評価(外来):
自覚症状や既往歴、生活習慣などの確認や、エプワース眠気尺度(ESS)などの質問票も使われる。
2. 簡易検査(自宅):
アプノモニターなどの簡易モニター機器を装着し、睡眠時の呼吸状態や酸素飽和度、心拍数などを測定する。多くの医療機関で機器の貸し出しがあり、自宅で検査できることが多い。
3. 精密検査(入院):
より詳細な評価が必要な場合は、ポリソムノグラフィー(PSG)という精密検査を実施する。脳波・心電図・呼吸パターンなど多項目を記録するため、通常は1〜2泊の入院が必要になる。
睡眠時無呼吸症候群の診断は段階的に進められ、問診や簡易検査の結果に応じて精密検査の内容が選択されます(※1)。
問診・簡易検査は外来や自宅で実施できますが、精密検査は入院が必要なことが多く、日程調整や費用面での負担が生じます。
睡眠時無呼吸症候群の検査や治療を円滑に進めるためには、家族や周囲の理解と協力も重要です。
(※1 参考)日本呼吸器学会|睡眠時無呼吸症候群(SAS)の診療ガイドライン2020
睡眠時無呼吸症候群(SAS)の主な治療方法
睡眠時無呼吸症候群の治療法は、病態や重症度、患者の生活習慣などを総合的に考慮して選択されます。
主に検討される治療法は、以下の4つです。
- CPAP治療
- 口腔内装置(マウスピース)
- 外科的手術
- 生活習慣の改善(減量、禁酒、禁煙など)
それぞれ詳しく解説していきます。
CPAP治療

CPAP(シーパップ:持続陽圧呼吸療法)治療は、睡眠中に鼻にマスクを装着し、一定の圧力で空気を送り込むことで気道の閉塞を防ぐ治療法です。
睡眠時無呼吸症候群の診療ガイドラインでは第一選択治療に推奨され、中等症以上の症例に有効とされています。
副次作用には、マスクの違和感や鼻・喉の乾燥などが報告されていますが、軽い症状であることがほとんどです。
継続的な使用が必要になるため、装着感や使い方について不安がある場合は、医師や医療スタッフに相談しながら進めていくことが大切です。
口腔内装置(マウスピース)

口腔内装置を用いた治療は、CPAP治療の継続が難しい場合や、軽症〜中等症の睡眠時無呼吸症候群患者に有効とされています。
就寝時にマウスピースを装着し、下顎と舌を前方に固定することで気道を広げ、閉塞を軽減する仕組みです。
一方、歯の本数が少ない方や顎関節症がある方、睡眠時無呼吸症候群の重症例では適応できない場合もあります。
治療中は、マウスピースの調整や口腔内の健康状態を定期的に確認し、歯科医と連携しながら適切な管理を続けることが大切です。
外科的手術
外科的手術は、他の治療法で十分な効果が得られず、上気道の解剖学的異常が明確な場合に検討されます。
重症例や構造的な閉塞が明らかな症例に限り、手術によって閉塞部位を改善し、気道の通りを物理的に確保するために行う治療法です。
代表的な術式には、扁桃摘出術、アデノイド切除術、口蓋垂軟口蓋咽頭形成術、上下顎骨前方移動術などが挙げられます。
ただし、術後の合併症や効果の個人差があるため、外科的手術の適応は他の治療法が無効な場合の選択肢として慎重に判断されます。
生活習慣の改善(減量、禁酒、禁煙など)

生活習慣の改善は睡眠時無呼吸症候群の症状軽減に有効であり、すべての患者に推奨される基本対策です。
特に、肥満は気道の閉塞を助長しやすく、減量は無呼吸症状の改善や重症度の低下に大きく寄与します。
また、アルコールは睡眠中の舌根の筋肉を弛緩させて気道を狭め、喫煙も気道に炎症や浮腫を引き起こし、気道の狭窄を悪化させる原因となります。
生活習慣の見直しは、他の治療と並行して取り組むことで効果を高め、再発予防や生活習慣病のリスク低減にもつながります。
よくある質問
睡眠時無呼吸症候群(SAS)についてよくある質問をまとめました。
Q.CPAP治療は一生続ける必要がありますか?
CPAP治療は、睡眠中の無呼吸が持続する限り基本的に継続が推奨されます。中断すると無呼吸症状が再発することがあるためです。
ただし、減量や生活習慣の改善などで症状が軽減した場合は、医師の判断で中止が検討されることもあります。
Q.睡眠時無呼吸症候群の入院検査費用はいくらですか?
睡眠時無呼吸症候群の検査入院費用は、3割負担で約20,000円〜30,000円程度が目安とされています。
検査内容や医療機関によって費用に幅があるため、事前に受診先で確認しておくと安心です。
Q.無呼吸がなくてもいびきや日中の眠気だけでも受診できますか?
無呼吸が明確に確認できなくても、いびきや日中の眠気がある場合は受診をおすすめします。
睡眠時無呼吸症候群のサインである可能性があるため、症状の程度に関わらず早めに医療機関へ相談しましょう。
まとめ

睡眠時無呼吸症候群の治療は呼吸器内科が中心ですが、症状や既往歴に応じて複数の診療科が関与することも少なくありません。
脳卒中や心血管疾患など重篤な合併症リスクがあるため、早期発見と適切な治療が重要です。
当院は脳神経外科ですが、睡眠時無呼吸症候群の検査や治療が可能です。脳神経外科医としての視点から、将来の脳血管疾患予防・認知症予防も見据えた治療を行っています。
CPAP治療に加え、併設する歯科との連携でマウスピース治療にも対応可能です。
いびき、日中の強い眠気、起床時の頭痛などでお悩みの方は、当院へご相談ください。スムーズにご案内できるネット予約もご利用いただけます。